2.6-Saúde emocional
Nelson Frederico Seiffert
2.6.1-O que é emoção
A emoção é um fenômeno complexo, multifacetado, que tem sido definido em muitas maneiras diferentes por diferentes psicólogos. A pergunta, o que é uma emoção depende para quem e quando é feita a pergunta. No linguajar do dia a dia, emoções são frequentemente concebidas como sentimentos, ou espécies particulares de experiências subjetivas, ou sensações corporais que são incluídas em muitas definições de psicólogos. A emoção tem sido caracterizada como reações expressivas, (tais como sorrisos), por reações fisiológicas (como aceleração de batimentos cardíacos), por ligar-se a um comportamento (fuga, ou procura de aconchego), por cognições (como sentimento de injustiça) e por suas funções (defesa por exemplo).
A maioria dos psicólogos concordam que experiências subjetivas, reações expressivas, reações fisiológicas, reações comportamentais, espécies particulares de cognições, compreendem o domínio do que consideram ser a emoção, mas não estão de acordo sobre quais destes componentes é o mais importante, e qual poderia ser usado para formar uma definição do que é a emoção. No entendimento de que é um fenômeno complexo, multifacetado, nenhum de seus componentes pode ser usado isoladamente para uma definição plena do que é emoção. Ao lado de considerar que a emoção consiste em uma experiência subjetiva, relacionada a reações fisiológicas, cognições, comportamentos, reações expressivas, as emoções precisam ser entendidas por suas funções, que tem elevado significado em conduzir nossa vida ao longo do tempo.
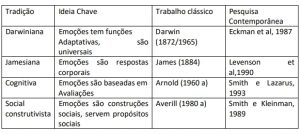
Segundo Cornelius (1996) a pesquisa da emoção em psicologia, discerne quatro perspectivas gerais para orientar como definir, estudar e explicar a emoção, a Perspectiva Darwiniana, Perspectiva Jamesiana, Perspectiva Cognitiva, Perspectiva Construtivista Social, Tabela1.
Tabela 1- Quatro tradições teóricas de pesquisa sobre emoção em Psicologia
Fonte: Cornelius, 1996
Outro pesquisador, Strongman (2004), em seu livro sobre “The Psychology of Emotion”, efetuou uma ampla revisão das teorias de diversos autores, que tratam o sujeito através de uma grande diversidade de perspectivas, que tentam explicar os processos envolvidos na expressão das emoções, podendo ser citadas: Teoria Fenomenológica; Teoria Fisiológica; Teoria Cognitiva; Teorias Ambiciosas; Teoria das Emoções Especiais; Teoria Desenvolvimentista; Teoria Social; Teoria Clínica.
A teoria das emoções teve suas origens na filosofia. Os assuntos relacionados ao tema têm evoluído significativamente e a interação entre a emoção e a cognição ganhou grande importância, e os psicólogos estão cada vez mais atentos ao trabalho de filósofos, sociólogos, antropólogos, linguistas, da área das neurociências, cujo desenvolvimento, afetam a forma como a emoção é estudada.
Uma longa tradição filosófica no ocidente, quase que negligenciou considerar a vida afetiva do ser humano. Nós somos, no entanto, seres emocionais e comovidos, seres de emoções. As emoções nos habitam antes de nosso nascimento e nos habitarão no momento de nossa morte. Possuem uma importância considerável para todos aspectos e em todos domínios de nossa vida.
São as emoções que nos tornam sensíveis ao mundo. Elas nos fazem povoar o mundo com outros seres, de coisas, sobre os quais nós somos sensíveis. São elas que preenchem nossos amores, nossas amizades, nossas intimidades, que enriquecem nossos pensamentos, que nos motivam e nos fazem agir, lutar ou renunciar. Elas irrigam nossas relações, nossas criações, nosso desejo de viver. Elas são a seiva do ser.
As emoções nos ligam aos outros. E porque nós estamos em contato permanente com os outros por nossa simples presença, pelos nossos sentimentos, por nossos corpos, por nossas criações, por nossas ações, por nossa memória (que permite evocar aqueles que já não estão mais presentes), de estar em ligação com pessoas ausentes, nós somos seres de relacionamento. Por sermos seres de relação, nós somos seres de apego, praticamos com alguns de nossas semelhantes ligações particulares de afeição, de amor de indiferença e igualmente de ódio. Através destas ligações nós somos frequentemente suportados e nos suportamos. Por estas ligações, uma parte de outras pessoas vive em nós e uma parte de nós vive em outras pessoas. Por estas ligações, nós compartilhamos frequentemente com outros, o peso da confrontação com o envelhecimento e a finitude (Gineste & Pellissier, 2014).
2.6.2-Neurofisiologia da emoção
O conhecimento corrente considera que existem mecanismos neurofisiológicos que estão subjacentes a maioria das emoções. Nosso conhecimento sobre o cérebro e o sistema nervoso tem evoluído significativamente nas últimas décadas. A Neurociência encontra-se entre as ciências que evoluiu mais rapidamente no conhecimento científico contemporâneo, e está bastante evidenciado que o sistema nervoso autônomo desempenha um papel importante na experiência da emoção.
O sistema nervoso está convencionalmente dividido em duas maiores áreas, o Sistema Nervoso Central, que inclui o cérebro, a medula espinhal, e o sistema nervoso periférico, o qual por sua vez, está dividido no sistema somático, que consiste nas fibras nervosas que transportam e recebem impulsos do cérebro aos músculos, e o sistema nervoso autônomo, que consiste em fibras nervosas que transportam e recebem impulsos do cérebro aos diferentes órgãos como o coração, pulmão, estômago, glândulas. Nervos periféricos também transportam informações dos órgãos dos sentidos, músculos e glândulas de retorno ao cérebro.
O sistema nervoso autônomo possui esta designação, porque seus vários componentes controlam as funções automáticas de glândulas e órgãos que são necessários a sobrevivência do indivíduo. Nós não temos, por exemplo, o controle consciente do comando do batimento cardíaco, do enchimento de nossos pulmões através da respiração. O sistema nervoso autônomo efetua estas operações para nós, e pode-se dizer, que ele mantém nosso corpo em estado de equilíbrio (homeostase) e constantemente ajusta o nível de atividade do nosso sistema de suporte da vida em resposta às demandas do ambiente.
O sistema nervoso autônomo é funcionalmente e anatomicamente dividido em dois sistemas, o sistema nervoso simpático e o sistema nervoso parassimpático. Convencionalmente, o sistema nervoso simpático parece servir para excitar os vários órgãos sob seu controle. Durante exercícios pesados ou em situação em que o indivíduo for subitamente surpreendido por um estímulo que induz ao perigo, é o ramo do sistema simpático que acelera o batimento cardíaco do coração. Responde como um todo, de forma que a maior parte dos tecidos inervados por nervos do sistema simpático são simultaneamente influenciados.
O sistema nervoso parassimpático, por outro lado, é usualmente considerado por exercer uma influência modulatória ou inibitória sobre órgãos excitados pelo sistema simpático. Faz com que o coração volte ao seu batimento normal após ter ocorrida a excitação que causou um aumento da frequência de batimentos cardíacos. No entanto não atua apenas em oposição ao sistema simpático, mas atua especificamente sobre outros órgãos, como no caso das glândulas lacrimais, que estão mais sob controle do sistema parassimpático.
A ativação pelo sistema simpático e parassimpático de órgãos que são inervados por ambos sistemas, pode ter efeitos muito diferentes e não necessariamente opostos. Em contraste ao sistema simpático, o parassimpático tipicamente exerce sua influência individualmente sobre órgãos alvo, e não induz uma reação geral na maior parte dos tecidos e órgão inervados, como no caso do sistema simpático.
Os sistemas nervosos, simpático e parassimpático, são o “hardware” que torna possível tipos de alterações corporais que são consideradas como componentes essenciais da emoção. É bem conhecido que, o sistema nervoso autônomo, particularmente o ramo do sistema simpático, e com isto, as vísceras (coração, pulmão, fígado, etc.) respondem como um todo durante situações que envolvem situações de estresse agudo ou de perigo. Também tem sido constatado que diferentes emoções são acompanhadas por diferentes padrões de resposta corporal e que, provavelmente, corresponde a necessidades específicas do corpo, quando se encontra em uma situação particular de emoção. Tais padrões ocorrem contra cenários de fundo de mais “ativação simpática difusa”, que acompanha a resposta do corpo a muitos tipos de diferentes situações, que reclamam por algum tipo de ação por parte do indivíduo (Cornelius, 1996).
2.6.3-Saúde emocional e psicologia das emoções
De acordo com a OMS (Organização Mundial da Saúde) a saúde emocional é um estado de bem-estar onde o indivíduo realiza suas próprias habilidades, lida com os fatores estressantes normais da vida, trabalha produtivamente e é capaz de contribuir com a sociedade.
O cérebro é o centro do controle do movimento, da fome, do sono, da sede e de quase todas as atividades vitais necessárias à sobrevivência. Todas as emoções, como o amor, o ódio, o medo, a ira, a alegria e a tristeza, também são controladas pelo cérebro. Ele está encarregado ainda de receber e interpretar os inúmeros sinais enviados pelo organismo e pelo exterior. O envelhecimento satisfatório não é apenas uma necessidade humana, mas depende da forma como os indivíduos conduzem o processo de envelhecimento. Em princípio, medidas de auto-gestão contribuem para o quadro individual de saúde corporal e psíquica ao longo de toda a vida, mas em geral, as pessoas apenas efetuam controles preventivos ou tratamento, quando afetados por algum problema específico.
Pessoas idosas são por regra geral atingidas por perdas de recursos, sejam financeiros, sociais ou em diversos campos da saúde funcional física ou psíquica. Neste aspecto é importante a pessoa considerar necessária uma abordagem ampla de autogestão, direcionada a manutenção de suas aptidões gerais, funcionalidades orgânicas e psíquicas e adoção de medidas que contribuam para o seu bem-estar, inclusive o bem-estar emocional. No entanto, este tipo de intervenção, previsto pela Gerontologia Aplicada, é ainda pouco comum, e é possível propor programas que incorporem aspectos gerais de auto-gestão direcionados a manutenção da saúde, autonomia e do bem-estar psíquico e emocional (Steverink, 2012).
Para este objetivo concorre um importante campo de estudos e pesquisa abrangido pela Psicologia das Emoções, que trata do estudo científico das emoções (Srongman, 2004).
Uma emoção é um estado mental e fisiológico associado a uma ampla variedade de sentimentos, pensamentos e comportamentos. Trata-se de um primeiro fator determinante do sentimento de bem-estar subjetivo e parece desempenhar um papel central em muitas atividades humanas. Resultante desta importância, o tema vem sendo explorado, em muitas, senão na totalidade das ciências humanas. Existe, contudo, muita controvérsia sobre como as emoções são definidas e classificadas. A palavra emoção deriva do latim “emovere”, que significa, e: para fora, movere passar”.
Muitos pesquisadores distinguem sentimento de emoção, onde sentimento refere-se à experiência subjetiva da emoção. Alguns pesquisadores acreditam que emoções podem ocorrer inconscientemente, e, portanto, que a emoção é um fenômeno mais geral do que sua sensação subjetiva. Uma segunda distinção incide sobre a diferença entre a emoção e a causa da emoção. Alguns teóricos argumentam que pelo menos algumas emoções podem ser causadas sem qualquer pensamento prévio ou atividade cognitiva e apontam para reações imediatas a um estímulo externo como o medo, a uma ameaça à segurança, a percepção de um odor familiar, etc. Há um debate entre fundamentos cognitivos e não cognitivos sobre o processo de formação das emoções. A teoria somática da emoção alega que respostas corporais são essenciais para emoções e que podem ser constatadas por provas neurológicas. Argumenta-se que a experiência emocional é, em grande parte, devida à experiência de mudanças corporais, que poderiam ser viscerais, posturais ou expressas por reações faciais. Consideram que o evento de uma nova situação conduz a um estado corporal alterado. A percepção destas mudanças corporais leva a manifestação de emoções como choro, culpa, ciúme raiva, irritação, etc. As teorias que argumentam que a atividade cognitiva, sob forma de decisões, avaliações ou pensamentos precedentes é necessária para que ocorra uma emoção consideram o fato de que as emoções são sobre alguma coisa ou têm intencionalidade, podendo a atividade cognitiva ser consciente ou inconsciente.
Muitas disciplinas diferentes têm produzido trabalhos sobre emoções e incluem a psicologia, a neurociência, sociologia, psiquiatria, antropologia, etologia, arqueologia, economia, criminologia, direito, ciência política, história, geografia, educação, filosofia, linguística, literatura, comunicação.
http://redepsicologia.com/psicologia-das-emocoes
2.6.3.1-Neuropsicologia e o comportamento emocional
No campo de estudos da Psicologia das Emoções a Neuropsicologia é a ciência que pesquisa a relação entre o cérebro e o comportamento humano. Tem como objetivo estudar e compreender o comportamento humano considerando o funcionamento das diversas estruturas e áreas do sistema nervoso. Estuda as funções corticais superiores, como a atenção, a memória, a linguagem, o raciocínio lógico-matemático, a percepção visual, as funções executivas, entre outras funções cognitivas.
A Neuropsicologia considera “a participação do cérebro nessas funções mentais como um todo, no qual as áreas são interdependentes e inter-relacionadas, funcionando comparativamente a uma orquestra, que depende da integração de seus componentes para realizar um concerto musical”.
Após a década de 90, chamada de Década do Cérebro, os avanços tecnológicos possibilitaram os estudos de neuroimagem associados ao comportamento, o desenvolvimento de técnicas de reabilitação e a divulgação científica por meio de diversas mídias. Esses fatores, associados ao aumento da formação e capacitação de psicólogos na área, são fatores que promoveram uma maior visibilidade da Neuropsicologia como se observa atualmente.
As pessoas, quando se encontram numa determinada situação extrema de condição emocional, sua percepção tende a variar de acordo com a experiência por elas vivenciadas. Pode-se dizer assim, que os processos mentais, memória e outros aspectos podem influenciar a interpretação dos dados percebidos. Na área de estudos sobre a Neuropsicologia, a função cerebral que atribui significado a estímulos sensoriais tem como base a percepção, através de vivências passadas. A partir do estímulo sensorial, o indivíduo organiza e interpreta as suas sensações para atribuir significado ao meio em que está envolvido. A percepção pode ser estudada precisamente a nível biológico e fisiológico.
Na Psicologia, o estudo da percepção é de extrema importância porque o comportamento das pessoas é baseado na interpretação que fazem da realidade e não na realidade em si. Neste contexto, a percepção do mundo é diferente para cada um de nós, cada pessoa percebe um objeto ou uma situação de acordo com os aspectos que têm especial importância para si própria. Determinados especialistas na área da Psicologia, defendem que, ao deslocar-se ao longo do curso de vida, as pessoas criam um “modelo mental” de como funciona o mundo. Ou seja, um mapa sensorial que o modelo provoca na mente, mas que é temporário, pois somos constantemente bombardeados por novas informações. A medida que acumulamos novas informações.A nossa percepção tende a se alterar.
O processo de percepção inicia essencialmente com a atenção. Os fatores externos mais importantes da atenção são a intensidade, ou seja, a nossa atenção é particularmente despertada por estímulos que se apresentam com grande intensidade ou contraste. Isto significa que a atenção será muito mais estimulada quanto maior for o contraste existente entre estímulos.
Os fatores internos que mais influenciam a atenção são a motivação, ou seja, ponderamos mais as situações que nos motivam e nos dão prazer do que as que não nos interessam. A vivência passada, algo já percepcionado, faz com que estejamos mais atentos ao que já conhecemos e entendemos. O fenômeno social que explica que a nossa natureza social faz com que as pessoas de contextos sociais diferentes não prestem a mesma atenção aos mesmos objetos.
A complexidade das emoções reside no significado que atribuímos às pessoas, aos acontecimentos e aos lugares, que depende de nossos valores, princípios e da nossa história pessoal.
http://esad.ipleiria.pt/PDMIII/3080031/sitegrupo/investigação/neuropsicologia.ht
2.6.4-Autocontrole e bem-estar psíquico
Quando as pessoas envelhecem são confrontadas por modificações e perdas, as quais podem ser uma ameaça para a saúde e bem-estar psíquico. Está bastante estabelecido pelos estudos e pesquisas, que as medidas de autocontrole destas mudanças dependem da capacidade individual e da forma como estas intervenções são conduzidas. Esta capacidade individual de autocontrole e gestão emocional varia entre os indivíduos e pode ser melhorada sensivelmente por medidas de intervenção. A maneira de apoiar pessoas idosas para se manter em boas condições psíquicas significa em primeiro lugar estimular a aptidão da pessoa idosa para zelar pelo seu bem-estar, e em segundo lugar, orientar as pessoas na realização de um treinamento de autogestão do envelhecimento.
No campo psíquico estão disponíveis diversas intervenções de autogestão que estão orientadas para que as pessoas possam lidar com determinados problemas crônicos que estão afetando a saúde corporal, como no caso de reumatismo e diabete.
Na visão da autogestão, dois aspectos são considerados relevantes, além de o indivíduo ter que lidar com o tratamento da própria doença. Primeiro é considerado com clareza, que pessoas idosas não precisam estar em plenas condições de saúde para lidar com problemas específicos de saúde, e que, simultaneamente precisam atender inúmeras exigências psíquicas, sociais e materiais do dia a dia. Por conseguinte, as capacidades de auto-gestão são necessárias para atender estes diversos desafios.
Em segundo lugar, as perdas pelas quais as pessoas são confrontadas trazem dificuldades para o processo de autogestão. Com isto as demandas tornam-se mais difíceis de atender, as habilidades para sua consecução se reduzem e o questionamento que se faz é o que deve ser feito nestas condições.
O envelhecimento implica em geral na redução das reservas e de recursos individuais em diversos campos (saúde, financeiros, sociais) e precisam de fortalecimento para compensação destas perdas. Por exemplo, a perda de papéis sociais pode exercer uma influência negativa sobre a disposição de procurar relacionamentos, que por sua vez deprime a motivação do indivíduo e influencia a sua saúde psíquica. Isto pode então conduzir a uma perda subsequente de recursos ligados a atividades sociais.
Neste caso, uma pequena perda relativa ligada a um determinado papel social pode levar a uma espiral de comprometimento de perdas de outros recursos no campo das condições psíquicas.
A redução das reservas gerais de recursos de saúde torna as pessoas idosas, em seu conjunto, mais vulneráveis física e psiquicamente e reduz também suas habilidades para a autossuficiência. É o caso por exemplo, da pessoa que sofre redução de mobilidade, o que passa a restringir sua capacidade de sair de casa, o que pode levar ao isolamento e solidão. A solidão por sua vez, conduz a sintomas de depressão que afetam a motivação para agregar novas formas de mobilidade e com isto, desenvolver oportunidades de relacionamento.
Como consequência, as pessoas perdem o impulso e a iniciativa para agir. Seu horizonte de tempo se reduz, a disposição para investir em atividades diminui e reduz-se o sentimento de autoconfiança e autogestão sobre aquelas competências para as quais precisa manter-se ativa na condução das tarefas do seu dia a dia. Em seu conjunto as modificações relacionadas ao envelhecimento podem se acumular e interagir na redução da capacidade de autogestão, exatamente no momento em que esta capacidade for especialmente demandada.
O que os estudos demonstram é que as pessoas podem se beneficiar de intervenções de autogestão, que não apenas estejam concentradas sobre problemas específicos de saúde, mas focados em aspectos centrais do bem-estar, os quais conduzem a manutenção ou recuperação das habilidades que estão ligadas a autonomia e satisfação com a vida, ainda que afetadas por inabilitações decorrentes do envelhecimento. O que então, as pessoas idosas necessitam fazer, para conduzir um processo de autogestão do seu processo de envelhecimento na busca do bem-estar e como podem ser capacitadas para isto?
Como uma primeira exigência, direcionar a sua atenção para seus problemas psicossociais, além de apenas direcionar o foco para seus problemas de saúde corporal. Existem evidências de que a condução de intervenções ligadas a auto regulação psíquica traz melhoras sobre efeitos da depressão e solidão, atua sobre indicadores do bem-estar psíquico, satisfação com a vida e autoconfiança.
Pelo fato de que as pessoas desejam manter o controle sobre a sua própria vida e bem-estar o maior tempo possível, o apoio a pessoas idosas através de intervenções que ofereçam treinamento para capacitação em autogestão são uma ferramenta valiosa para a manutenção de sua saúde física e psíquica. Os dados mostram que o apoio de intervenções orientadas psicossocialmente ajuda a poupar recursos e são consideradas estratégias para prevenção e melhora da saúde de pessoas idosas. Isto também significa de que pessoas ainda em idade jovem devam apreender e passar a conduzir adequadamente a gestão de seus recursos pessoais. Quando envelhecerem, terão a possibilidade, pelo aprendizado realizado, de melhor gerir a manutenção de seus recursos de saúde e serão os gestores de seu próprio bem-estar na fase de envelhecimento (Steverink, 2012).
A proposição de orientações gerais de autogestão aplica-se a maioria das faixas etárias, embora algumas pessoas encontrem-se em estágios onde é indispensável a interferência de um profissional, mas quando não for o caso, pode-se evitar que muitos problemas surjam no decorrer do curso de vida, se forem adotadas no dia a dia. São exemplos de comportamentos que atuam no autocontrole e bem estar psíquico: melhore o pensamento; seja otimista; faça o que você gosta; evite o isolamento; tenha sonhos e objetivos.
Melhore o pensamento. O pensamento atua como o ponto de partida. Pensamos, sentimos e depois exteriorizamos. Nossas emoções vêm do pensamento. Se alimentarmos hábitos negativos, pensamentos negativos, eles irão com o tempo se tornar uma realidade, seja através de palavras e ações. Se você quiser alcançar saúde mental e emocional evite o negativismo.
Seja otimista. Adote pensamentos de esperança e otimismo, mesmo quando a situação não for favorável. Lembre-se que este é um processo diário e que deve ser mantido em todos os segmentos, seja no lar, no trabalho ou em sociedade. Da mesma maneira como ficamos viciados com o negativismo, isto também acontece com o positivo, basta praticar. Faça o que você gosta. É preciso ter satisfação na vida. Ela é uma emoção que faz com que a pessoa sinta bem-estar, seja para si mesma ou pelos outros. Manter um hobby, desenvolver uma atividade física, sair com os amigos ou com a família, todos são hábitos que geram satisfação e vontade de desfrutar os pequenos prazeres da vida.
Evite o isolamento. A solidão é uma experiência que deve ser vivida dentro de seus limites e exige uma grande maturidade para ser experimentada sem danos. Mesmo que a pessoa aprecie momentos de solidão, nunca deverá deixar ultrapassar uma certa normalidade. Procure pessoas, faça amigos, esteja com pessoas, converse, procure se distrair.
Tenha sonhos e objetivos. Os sonhos alimentam nossa alma, faz a pessoa ter vontade de viver e ter predisposição para a felicidade. Pense no que você quer conquistar, anote suas metas, estabeleça prazos. Ocupe-se com seus sonhos e corra atrás deles. Na verdade, existe muitas formas de prevenir problemas de ordem mental e emocional. O que importa é ter a consciência de que o cuidado é a chave para uma boa saúde, seja corporal, psíquica ou emocional.
2.6.5-Intervenção na depressão
Depressão são perturbações psíquicas, nas quais os danos manifestam-se por falta de disposição para desenvolver atividades, perda da alegria de viver, vazio emocional, perda de interesse e surgimento de fadigas corporais que tendem a ocorrer simultaneamente.
Em pessoas idosas os sintomas da depressão não são fundamentalmente distintos daqueles que ocorrem em pessoas mais jovens. No entanto, pela probabilidade de estar incidindo juntamente com outras doenças corporais e em uma fase natural de desconstrução cognitiva pelo envelhecimento, o seu diagnóstico torna-se mais difícil.
Em pessoas idosas, muitas vezes certos sintomas corporais como perturbações do sono, disfunções gastrointestinais, deficiência de memória, medo, são formas sintomáticas que acompanham o quadro clínico da depressão. Existem inúmeros estudos que mostram que deficiências corporais como redução hormonal, desconstrução cerebral e doenças neurológicas se encontram associadas a depressão. O diagnóstico que separa os limites entre uma doença degenerativa de uma depressão é, portanto, dificultado.
Para a caracterização de perturbação depressiva em idosos, contribuem fatores como episódios depressivos anteriores, medo de falta de apoio, manifestação de queixas, déficit cognitivo, falta de atenção e de orientação, falha em testes de desempenho, acordar com pensamentos pessimistas, vacilação e falta de equilíbrio, redução da iniciativa, perturbações do apetite e pensamentos de morte.
Na população acima de 70 anos ocorre uma prevalência de depressão de 9% a 10%. Diagnósticos subclínicos e com menor precisão de avaliação detectam depressão em 18% a 20%. Em interação com outras doenças crônicas, e em pessoas debilitadas, com 75 anos ou mais, o número eleva-se para 35% a 40%. Em regra, as formas de depressão mal diagnosticadas são tratadas de forma errônea, o que pode levar a se tornar crônica e contribuir para a piora de outras perturbações corporais. Com a piora depressiva as tendências de suicídio se elevam. Para evitar situações avançadas de depressão o tratamento envolve o uso de antidepressivos, hormônios, corticosteroides e medicamentos adotados no tratamento da doença de Parkinson.
O risco para o desenvolvimento da depressão no envelhecimento eleva-se quando um episódio depressivo atingiu o indivíduo anteriormente, como a incidência de uma doença e a ocorrência de restrição funcional. Perdas recentes de pessoas próximas, de papéis sociais, incapacidade de execução de tarefas e funções, favorecem a depressão. Pessoas com interesses reduzidos, com baixa atividade física e sem objetivos relacionados a atividades sociais são mais predispostas a depressão. São mais susceptíveis pessoas que detém pouca flexibilidade e concepções rígidas, são perfeccionistas e tem uma visão fatalista, o que faz com que tenham dificuldades de se adaptar a modificações no modo de vida que são impostas pelo envelhecimento.
O conceito desenvolvido para o tratamento da depressão propõe o aconselhamento como forma de fortalecimento psicológico para redução dos sintomas. O aconselhamento positivo é efetuado através da busca de influenciar o pensamento da pessoa depressiva. Esta teoria fundamenta-se na intervenção psicológica e está de acordo com a teoria que orienta uma forma de envelhecimento exitoso. É denominado de “Otimização Seletiva com Compensação” –SOK, proposto por Baltes & Baltes, 1990, citado por Hautzinger, (2012). A Seleção foca na escolha, na mudança de objetivos e no modo de conduta ou atitude individual. A Otimização baseia-se no fortalecimento e gestão de meios e recursos individuais orientados a objetivos. A Compensação objetiva a consecução de treinamento para uso de novos meios substitutivos ou de atuação.
A partir do conhecimento desenvolvido e estudos teóricos realizados foi possível estabelecer um programa para intervenção psicológica de perturbações depressivas em idosos. O programa foi proposto para ser desenvolvido para trabalho em grupo, pode ser adaptado através de uma estrutura de módulos, os quais podem variar em função dos diferentes problemas depressivos identificados, abrangendo etapas: aprendizado; delimitação dos problemas; formulação de objetivos para o grupo alvo; definição de tarefas como a condução de um protocolo diário de atividades; a complementação da lista de problemas e objetivos.
Um exemplo de intervenção psicológica (Psicoterapia) em grupos, usando uma estrutura de módulos é apresentada abaixo:
Módulo 1
Duas a três seções em sala de aula
Cumprimentos, se conhecer, mediação conciliatória, problema, análise de objetivo
Cumprimento e apresentação. Estabelecer subgrupos. Explanação individual da experiência pessoal de cada participante e de sua compreensão sobre a depressão. Trabalhar as explanações para evidenciar a espiral depressiva, sua interação com pensamentos, sentimentos, conduta, com foco em exemplos. Levantar a importância da prática de exercícios de controle da depressão dentro e fora da sala de aula. Estabelecer uma lista de problemas para cada um dos participantes, estudar e estabelecer os limites dos problemas. Formular objetivos para o grupo. Tarefa de casa (disposição para executar tarefas, conduzir um protocolo diário, definir problemas e complementar a lista de objetivos).
Módulo 2
Três a seis seções em sala de aula
Atividades diárias agradáveis e sua ação sobre a disposição
Troca de experiências para um protocolo diário para uma boa disposição. Introdução do tema “Atividades e Sentimentos”, bem como sobre o significado de tarefas diárias agradáveis. Preenchimento de uma lista e valoração de atividades agradáveis e incluir estes temas agradáveis no dia a dia. Manter atividades e tarefas diárias. Definir os fundamentos para reconhecimento da má disposição. Buscar estabelecer suporte para “um dia anormal”, ou seja, a troca de tarefas e incluir tarefas agradáveis. Desenvolver um plano semanal e estabelecer consigo mesmo “um acordo” para desenvolver atividades agradáveis. Protocolo de atividades: conduzir um plano semanal, incluir na lista pessoal um aumento da quantidade de tarefas agradáveis na agenda diária. Introduzir o tema “pensar e sentir”. Plano semanal de tarefas de casa: plano semanal, protocolo de disposição, protocolo de condução de tarefas diárias.
Módulo 3
Duas a três seções
História de vida e reminiscências
Apresentação, relato de sua própria história de vida, suas experiências, crises, as experiências positivas e negativas ao longo do curso de vida, infância até a velhice. Nela situa-se o ponto central das boas experiências e o que foi alcançado de bom e obtido êxito. As boas experiências e os objetivos não alcançados na condução da vida são ordenados em uma lista.
Módulo 4
Três a seis seções
Pensamentos positivos e negativos que influenciam o julgamento e o entendimento do estado de saúde
Introduzir o tema “Pensar e Sentir”. Reconhecer pensamentos negativos e denomina-los, achar pensamentos positivos. Fazer uma lista de pensamentos positivos e exercitar a lista de pensamentos positivos. Adotar uma técnica de controle de pensamentos. Quebrar pensamentos negativos. Elevar os pensamentos positivos através de cartões dispostos no ambiente para sua lembrança frequente, o que leva a um maior controle de estímulos. Tarefas de casa: protocolo de estímulos, protocolo de tarefas diárias, revisar os cartões de pensamentos positivos. Incorporar técnicas de controle de pensamentos. Apreender meios para mudar pensamentos que alcancem (se anteponham) a pensamentos negativos. Técnica pensamento sentimento (EbG-Technik). Treinar este protocolo que procura pensamentos alternativos e sua ação sobre o entendimento do julgamento do estado de saúde.
Valoração da experiência com a técnica e introdução no tema “Competência Social e Opinião”. Entendimento do que é mais seguro ou menos seguro. Em que medida é possível manter uma conduta segura. Reconhecer falhas de conduta. Tarefa de casa: protocolo de disposição, e de tarefas diárias. Exercitar o protocolo EbG. Auto-observação de um comportamento social inseguro.
Módulo 5
Três a seis seções
Apreender conduta social competente
Auto-observação de conduta social insegura e nela recuperar e sumarizar os resultados do módulo 4. Trabalhar situações típicas para conduta social insegura. Desempenhar papéis no grupo. Relatório/apresentação de condutas efetuadas. Treinar melhoras. Apreender autoconfiança através de exercícios e administração de problemas. Conduzir papéis (teatro). Dar relatórios. Experimentar melhoras. Controle da disposição. Treinar autoconfiança em diferentes situações. Estabelecer novos contatos. Exercitar a simpatia. Exercitar e desempenhar jogos de papéis. Trabalho de casa: protocolo de disposição e de confiança em situações sociais. Agregar novos contatos.
Módulo 6
Duas a três seções
Tempo para o fim do programa. Passos adiante e incorporação de bons resultados
Relato das tarefas de casa e experiências, recuperação e sumarização do módulo anterior. Olhar para trás e verificar o atingimento de objetivos e refletir sobre os passos adiante. Como posso eu guardar o que aprendi e assegurar sucesso, lidar com crises, organizar-me para crises (plano de emergência). Relatório e crítica do programa grupal. Agradecimentos e encerramento.
Atualmente é considerado que perturbações depressivas em pessoas com idades avançadas podem ser tratadas com perspectivas de sucesso através de intervenções psicológicas. Falta no entanto, um maior volume de estudos terapêuticos baseados em pesquisas de longo prazo e diferentes métodos de controle. Ainda não está claro quais tipos de pacientes idosos se beneficiam especialmente de terapias de conduta cognitiva, quais complementações medicamentosas precisam ser adotadas e em quais pacientes uma psicoterapia é contraindicada. Para estas questões os trabalhos de pesquisa até o presente possuem apenas indicações preliminares, embora sejam encorajadoras para oferecer apoio ao paciente idoso depressivo.
2.6.6-Intervenção em perturbações causadas por medo
Para caracterização da perturbação por medo é necessário um diagnóstico cuidadoso. Nem todos os sintomas de medo preenchem o critério de uma perturbação ligada ao medo, mas uma reação a diferentes motivos que se ligam ao envelhecimento.
A prevalência de perturbações do medo é difícil de se caracterizar, já que os dados epidemiológicos mostram bastante variabilidade, sendo mais frequentes ocorrências genéricas.
A forma terapêutica de tratamento do medo é medicamentosa. Quando for conduzido um tratamento psicoterapêutico, então, por regra, é escolhida uma terapia cognitiva. O foco central é a quebra da manutenção da perturbação e o procedimento terapêutico deve ser estabelecido para condições individuais da pessoa afetada.
Com o avanço da idade é frequente para muitas pessoas a preocupação com sua própria saúde e surgem pensamentos sobre a finitude, ocorrem perdas de pessoas amadas e a confiança sobre o seu ambiente e seus recursos passa a diminuir afetando sua autoconfiança. Todas estas experiências podem ligar-se a sentimentos de medo, que em pessoas idosas deveriam ser examinadas sobre suas fundamentações que podem ser nominados como:
-Estar ligados a uma doença corporal.
-Efeito colateral decorrente do uso inadequado de medicamentos.
-Como sintoma de uma perturbação específica, como perturbação de pânico ou medo de estar sozinha (agorafobia).
-Não ser específica, mas generalizada e ligada a impossibilidade de solução.
Para caracterização da perturbação é necessário que sejam formuladas perguntas ao paciente e de cujas respostas é possível adotar medidas adequadas de controle do medo. Intervenções psicoterapêuticas são então aplicadas quando a perturbação se matem em sua intensidade e não mais sejam reguláveis e poderem ser tratadas para sua eliminação.
Medos intensivos e clinicamente relevantes não são raros em pessoas idosas, embora sintomas subclínicos sejam manifestações mais frequentes. A frequência para tais manifestações é muito variável e a prevalência média atinge cerca de 20% de pessoas idosas e as mulheres são mais afetadas que os homens e sua ocorrência é mais frequente em pessoas com idades entre 65 a 75 anos. Perturbações atuam raramente sozinhas, mas junto com diversas morbidades, sobretudo associadas a depressão e pânico.
A ocorrência prévia de uma perda afetiva é um fator de risco para o desenvolvimento de uma perturbação por medo. Outros fatores de risco para o desenvolvimento clínico são, sobretudo, doenças, más condições corporais gerais ligadas a restrições funcionais. Somam também ocorrência de perdas e falta de apoio social, rupturas críticas e solidão podem levar a perturbações por medo.
Com fatores psicológicos de risco estão a baixa autoestima a baixa competência para reação para o domínio do medo.
A maioria das perturbações do medo no grupo de pessoas idosas é tratada por medicamentos. Muito frequentemente são receitados “Benzodiazipina”, a qual age sobre as perturbações do medo, mas leva ao risco de dependência, que justamente é constatado em pessoas idosas. Também medicamentos que são usados em doenças depressivas podem ser empregados no tratamento do medo, como por exemplo “Duloxetin” ou a anticonvulsivos como “Pregabalin”. Estes medicamentos são aplicados de forma mais intensiva em situações de medo não identificadas e para formas generalizadas de perturbações por medo.
Apenas em uma parte de idosos com perturbações é necessária uma intervenção por ajuda psicoterapêutica por poder estar correlacionada a um conjunto de fundamentações como:
-Deve ser considerada a comorbidade associada a outras doenças psíquicas, sobretudo depressão e também doenças físicas.
-Em muitos casos os sintomas estão cronificados.
-Com o avanço da idade pode ocorrer uma redução da capacidade cognitiva, de forma que para passos específicos da terapia será necessário incluir um plano de tratamento mais alongado.
-Jovens e idosos são afetados por características diferentes do medo, o que influencia a forma de terapia. Por isto são utilizadas diferentes formas de questionamentos existenciais e experiências de perdas em idosos, os quais estão no princípio da vivência do medo, o que é distinto, no caso de pessoas jovens.
-Pessoas idosas apresentam outras exigências para suporte da terapia, cuja perturbação, por exemplo, pode estar ligada a conflitos familiares.
-Para pessoas idosas uma terapia transparente, estruturada, orientada a objetivo é importante para a redução ou eliminação da perturbação e manter esta condição modificada.
A intervenção psicoterapêutica mais frequente no medo em idosos é a “Terapia de Conduta Cognitiva” (KVT- Kognitive Verhaltung Terapie) que preenche critérios de estruturação e transparência e é conduzida em diversas etapas e passos sucessivos:
1-Psicoeducação sobre a perturbação.
Informações sobre o quadro da perturbação são levantadas e mediadas, tendo por objetivo melhor ordenar os sentimentos próprios do medo e reforçar a normalização da vivência subjetiva. Os pacientes são orientados a observar e registrar seus próprios sentimentos de medo e com respeito aos efeitos fisiológicos dos pensamentos, e de sua conduta sobre o seu controle. É esperado que seja possível estabelecer um objetivo de terapia pessoal.
2-Treinamento de descontração.
O aprendizado de medidas de desconcentração é um meio conhecido de combate ao medo. O relaxamento progressivo da musculatura é a melhor forma de controle, domínio, o qual é fácil de ser aprendido pelos idosos e que pode apresentar uma ação eficaz e fácil de ser vivenciada.
3-Reestruturação cognitiva.
Sobretudo devem ser introduzidas auto verbalizações orientadas ao domínio do medo considerando avaliações e valorizações que ajudem a reduzir os sentimentos de medo. Neste caso podem ser adotadas as estratégias KVT (Terapia de Conduta Cognitiva) como “técnicas de corte” dos sentimentos de medo. Esta também pode ser adotada como medida preventiva. Todas estas medidas devem ser conduzidas da forma mais concreta possível e usadas como meios de ajuda para trazer descontração e regularização cognitiva da pessoa idosa.
4-Treinamento para solução de problemas específicos.
Um apoio orientado a objetivo para o domínio racional de problemas do dia a dia pode ser adicionado, para solucionar e eliminar sentimentos potenciais de medo.
5-Ativação de recursos.
Deve ser dada atenção na terapia a uma ativação do uso de recursos individuais previamente disponíveis e também o uso de competências disponíveis. Para as perturbações de medo no método KVT são colocados diversos pontos principais. Em diversos problemas o ponto central situa-se no estabelecimento da conduta, que deve recuar para o ponto de eliminação de situações potenciais de medo. Aqui coloca-se a questão sobretudo de exercícios, os quais buscam selecionar as situações de causa do medo, em graus de graduação de dificuldade. Com isto são selecionadas áreas que podem ser levantadas e atacadas para sua eliminação. Em todos os exercícios de confrontação, a terapia serve a pessoa como um modelo de confrontação, com o qual os pacientes aprendem a se adequar a seus próprios medos, a conduzir concretamente seu controle e a superá-los.
No tratamento da forma de medo generalizado estão disponíveis em primeiro lugar estratégias de reestruturação cognitiva comportamental que deve ser aplicado através de avaliação apoiada na realidade. Como nas outras perturbações do medo o exercício de descontração tem um significado especial, para que seja possível proteger o paciente de efeitos corporais adversos resultantes do sentimento de medo.
É importante que ocorra uma adaptação flexível das medidas terapêuticas às possibilidades individuais de pacientes idosos, algo como um aprendizado e uma ajuda a memória (Kämmerer, 2012).
2.6.7-Intervenção através psicofármacos
Perturbações afetivas, em especial depressão, pertencem as mais frequentes doenças na população. Exatamente em idade avançada ocorre uma maior incidência de sintomas depressivos. A depressão em pessoas idosas, não raro, é um diagnóstico isolado, mas está associado a sintomas justapostos de outras doenças ou inabilitações que são trazidas pelo processo de envelhecimento. Podem estar também associados sintomas de doenças somáticas ou sintomas benignos de demência.
Apenas, através de um diagnóstico acurado é que podem ser adotadas medidas de terapia adequada e que podem incluir intervenções psicofarmacológicas. A prescrição de psicofármacos para pessoas idosas deve merecer atenção, porque a depressão em idosos pode estar associada a uma maior vulnerabilidade decorrente de doenças corporais e a possibilidade de efeitos colaterais que comportam riscos. Há consenso de que os modernos psicofármacos podem levar a redução dos efeitos depressivos e assegurar o seu não retorno, e que influenciam beneficamente a qualidade de vida de pessoas idosas.
As perturbações depressivas pertencem as doenças psiquiátricas mais frequentes e tem um a prevalência de até 15% em idosos, cuja incidência de sintomas depressivos eleva-se com a idade e os dados indicam que tende a se ampliar, enquanto que a prevalência de perturbações por medo oscila entre 2% a 19%. A pratica do tratamento farmacológico de perturbações por medo e de outras incidências afetivas que causam perturbações psíquicas no envelhecimento envolve em grande parte o tratamento da depressão.
As perturbações causadas por depressão no envelhecimento, difere do que ocorre em pessoas jovens. Mais frequente são relatados, perturbações do sono, déficit cognitivo, perturbações de concentração, perda de memória, inabilidade de aprendizado de novas coisas e que pode manifestar-se através de uma demência pseudo depressiva. Manifestação de formas somáticas e queixas de dores não específicas, mas também doenças reais podem encobrir sintomas característicos depressivos, o que pode dificultar ou levar a um diagnóstico falho. Por haver um elevado risco de suicídio em idosos depressivos, o reconhecimento e o tratamento de doenças funcionais que estão incidindo na manifestação do estado depressivo tem elevada importância.
Quando a depressão for diagnosticada, estão disponíveis uma grande variedade de métodos psicoterápicos e diversas possibilidades de intervenção farmacológica. Em pacientes idosos a fisiologia do organismo sofre modificações, o que leva a uma perda de tecidos de componentes bioquímicos que afetam as funções do fígado, rins, nível de gordura, distribuição muscular, havendo uma metabolização distinta de substâncias. No tratamento da depressão, isto significa uma verificação cuidadosa da dosagem e da observação de efeitos colaterais. Além disto, medicamentos usados para o tratamento de outras doenças corporais em idades avançadas, podem também estar induzindo sintomas de depressão e precisam ser previamente checados.
As possibilidades de intervenções psicofarmacológicas no tratamento da depressão usam mais frequentemente medicamentos antidepressivos de diversos princípios ativos. Estes agem através de diferentes produtos farmacológicos que influenciam no cérebro o mecanismo neurotransmissor e sobre o desequilíbrio da Serotonina, Noradrenalina ou Dopamina. Em casos graves que necessitam tratamento mais drástico podem ser associadas aplicações de antipsicóticos como Neuroléptica e Benzodiazipina. Com base nos efeitos colaterais a sua utilização deve ser verificada dentro de um estrito risco de uso.
Fundamentalmente deve ser observado que um tratamento farmacológico precisa ser sempre colocado dentro de um plano de uso geral de quais medidas psicoterapêuticas devem ser mantidas. O objetivo primário deve ser uma redução dos sintomas e no final do tratamento uma libertação dos sintomas sobre um longo prazo.
Uma vantagem adicional do tratamento pode ser a melhora geral do estado corporal e uma maior adaptação psicossocial.
Entre as limitações descritas situa-se que os efeitos somente ocorrem após algumas semanas e pela manifestação possível de reações indesejáveis. Pode também ocorrer a possibilidade de que o medicamento não se adapte ao paciente, sendo necessário sua substituição.
Entre as classes de substâncias atualmente usadas no tratamento depressivo são mencionados com mais frequência os Antidepressivos, Serotonina Seletiva (SSRI), Noradrenalina Seletiva-Serotonina.
Antidepressivos.
Antidepressivos atuam em pessoas idosas da mesma forma que em pessoas jovens. O conhecimento clínico evidencia que o tratamento com antidepressivos em combinação com uma psicoterapia é efetivo por oferecer ao paciente uma chance de remissão da depressão. Antidepressivos não são apenas efetivos no tratamento da depressão, mas também utilizados no tratamento de outras doenças, como no caso de perturbações por medo e do equilíbrio corporal, síndrome da dor, perturbações somáticas e sobrecarga emocional pós-traumática. Embora haja manifestações de receio de uso de antidepressivos por causar dependência, isto não é confirmado e na prática e não há evidências de causar vicio.
Serotonina Seletiva (SSRI).
Serotonina Seletiva (Seletive Serotonin-Wiederaufnahemehemmer- SSRI) é uma das principais escolhas para o tratamento de doenças depressivas. Sua atuação situa-se na elevação da disponibilidade de serotonina no cérebro como matéria prima de reposição. Na Alemanha são permitidos e mais frequentemente usados como princípio ativo: CITALOPRAM; ESCILATROPAM; FLUOXETIN; PAROXETIN; FLUVOXAMIN; SERTRALIN. Todos em conjunto são bem suportados e deve ser acrescentado que Citalopram, Escilatropam e Sertralin tem um reduzido potencial de interação com outros componentes corporais e apresentam elevada seletividade. Para Escitalopram, Fluoxetin e Fluvoxamin são confirmados bons efeitos também em síndrome do medo.
Reações adversas que podem ocorrer são náuseas, vômito, diarreia, desassossego e agitação, perturbações do sono, tontura, dor de cabeça e perturbações sexuais.
Noradrenalina Seletiva-Serotonina (Wieder aufnahme-Hemmer- SNRI), neste medicamento os princípios ativos são VENLAFAXIN e DULOXETIN. Sua ação situa-se na elevação da disponibilidade de Noradrenalina e Serotonina (dupla ação). Ambas mostram na realidade clínica uma boa agregação e são bem suportados organicamente. Venlafaxin é também indicado para tratamento do medo, perturbações de pânico e redução da fobia social. Duloxetin também é usado para tratamento de dores resultantes de poli neuropatia diabética e são ativos em pacientes idosos. Elevações iniciais de pressão sanguínea podem ser observadas e os efeitos colaterais são semelhantes a Serotonina Seletiva.
Como decorrência da mudança demográfica a pesquisa e o desenvolvimento deveriam focar com mais interesse pessoas idosas e efetuar estudos clínicos mais intensivos sobre esta população. Perturbações psíquicas, em especial doenças afetivas são pouco pesquisadas, permanecem quase sempre sub-diagnosticadas e são tratadas de forma inapropriada ou mesmo negligenciadas. Além de um maior cuidado deveria também ser desenvolvidos melhores métodos de diagnóstico.
Médicos não especializados e terapeutas deveriam buscar uma maior capacitação técnica ou frequentar instituições especializadas. Doenças Gerontopsiquiátricas, em especial a depressão, são crescentemente vistas no contexto psicossocial e doenças crônicas somáticas e fatores biográficos incidentes, dificultam até o presente a condução de tratamentos.
Por outro lado, estão atualmente disponíveis boas possibilidades de tratamento farmacológico, os quais através de conhecimento clínico e de resultados de pesquisa são efetivos, tanto para pacientes jovens como idosos. Os princípios ativos mostram, em seu conjunto, uma adequada relação uso/risco e as especificidades de efeitos colaterais em relação ao processo de envelhecimento devem ser observados e tratados devidamente por médicos e terapeutas. Para o futuro é esperado que os medicamentos que serão colocados no mercado sejam crescentemente efetivos e apresentem efeitos colaterais mais baixos, os quais irão ampliar a otimização das possibilidades terapêuticas (Karakaya & Pantel, 2012).
2.6.8-A felicidade
O que é a felicidade, todo mundo procura, mas onde ela se esconde, e porque esta alegria da existência não é durável? Alguns indivíduos parecem ser mais felizes que outros. Há uma certeza, a felicidade encontra-se dentro de nós, mas onde exatamente, no cérebro, em nossos genes, dentro de nossa máquina orgânica? Os cientistas, em suas pesquisas tem feito uma descoberta surpreendente: a felicidade existe.
Todos querem ser felizes, querem sentir esta plenitude, esta alegria serena de uma vida exitosa e de um futuro melhor. Pode-se definir e medir a felicidade, distinguindo-se a quantidade de emoções positivas e negativas que são declaradas sentidas durante um dia, e lançar os dados sobre uma escala quantificada. Mas a felicidade possui também uma dimensão cognitiva, que pode ser avaliada através de perguntas como: ”considerando todos os aspectos de sua vida, você sente-se feliz” ou “em qual medida você está satisfeito com sua vida”, respostas que podem ser decompostas em suas diferentes dimensões: autonomia da sua personalidade, controle do seu ambiente, sentido dado a sua vida.
A felicidade se esconde em nós:
Para esclarecer este mistério, é necessário estudar os comportamentos, mas também interrogar os neurobiologistas, os geneticistas e biólogos. Segundo os cientistas, para descobrir onde a felicidade se esconde, é preciso cruzar os mecanismos cerebrais do prazer, do desejo e da representação do futuro.
Existem genes predisponentes:
A felicidade tem sido atribuída, em parte, a carga genética dos cromossomas. Um dos genes ligados a serotonina, neurotransmissor conhecido por sua ação sobre nosso bem-estar, existe em versões longas e curtas. A felicidade é três vezes mais frequentemente expressa quando a pessoa possui a versão longa, cujo gene torna seus portadores menos vulneráveis a ansiedade.
A importância do ambiente:
Os psicólogos dão grande importância ao que torna as pessoas mais sensíveis aos fatores positivos do ambiente. Consideram personalidades plásticas, sensíveis a seu ambiente. Tornam-se infelizes quando o ambiente é desfavorável, mas particularmente felizes quando o ambiente lhes é propício.
No cérebro circuitos específicos ativam a felicidade:
Pesquisas com respostas cerebrais demonstraram que, uma lembrança feliz ou uma promessa de um evento futuro feliz, promove reações que são visíveis na tela dos aparelhos que monitoram zonas cerebrais como hipocampo, amidala, córtex pré-frontal. Respostas que introduzem um novo enigma, quais destas regiões partilham e contribuem para “fabricar a felicidade”. Isto também leva a confrontar a definição do que é a felicidade. Para os neurocientistas comportamentais, trata-se de uma definição comportamental, ativada por circuitos da motivação dos primatas. Pergunta-se para que serve a felicidade e os neurobiólogos respondem, provavelmente para motivar e guiar a ação.
As regiões cerebrais como hipocampo e córtex estão ricamente conectadas e os neurocientistas estão convencidos que definem uma representação de valor e que definem se o indivíduo se sente bem ou não em relação a uma lembrança. Estas regiões disparam uma sensação de bem-estar e o cérebro assume uma representação que está na origem de um sentimento de grande valor.
A felicidade tem sido relacionada às conexões dos neurônios. As pessoas mais positivas apresentam um modelo de conexões particularmente ricas entre certas regiões cerebrais, implicadas na sensibilidade de emoções e a percepção de si mesmo.
A felicidade tem sido também relacionada com os neurotransmissores. A química da felicidade é uma questão de equilíbrio: a dopamina modula o desejo, a serotonina a sensação de bem-estar. Mas é necessário não considerar um processo neuronal desconectado de nosso ambiente. A ativação e nosso córtex pré-frontal não está desconectado ne nosso ambiente. Difundir músicas tristes ou alegres no ambiente muda sua ativação, e o valor associado a uma representação, avaliada pelo nosso córtex, se fará então também em associação ao ambiente no qual a pessoa se encontra no momento.
Circuitos primitivos do desejo:
A região do córtex pré-frontal “conversa” com todos os sistemas antigos (regiões profundas do cérebro) que estão mais diretamente implicadas nas sensações de prazer e também em relação com os sistemas cerebrais implicados nas sensações do desejo, notadamente o “striatum ventral” e a dopamina. Uma comunicação que irá intervir igualmente em outros neuromediadores como a acetilcolina, a noradrenalina ou a serotonina. Ocorre então a comunicação, via o córtex pré-frontal, entre as regiões que criam as representações abstratas, complexas e os circuitos primitivos do desejo e do prazer, mobilizados, como no caso da do apetite por alimentos ou a busca de parceiros sexuais.
Esta parte do córtex parece fazer parte de uma rede mais vasta particularmente desenvolvida e conectada nas pessoas que apresentam um certo número de características “positivas”, como uma forte satisfação em sua vida, mas também uma sociabilidade elevada, um forte QI, um nível de educação mais elevado. Avaliando os indivíduos que os psicólogos designam como felizes (são descontraídos, apresentam controle sobre sua vida, aceitam-se como são, possuem contatos positivos com os outros, etc.), parece que eles possuem mais matéria cinzenta nas duas regiões cerebrais. Ficou evidenciado que os melhores escores de felicidade estavam correlacionados a uma quantidade de neurônios maiores no córtex insular e o “precuneus direito”. A primeira destas regiões está implicada na consciência de si mesmo, a modulação dos estados do corpo e a sua integração com a tomada de decisão. A segunda implicada também na consciência de si mesmo e implicada na participação da felicidade subjetiva integrando os componentes emocionais e cognitivos da felicidade.
A chave da felicidade:
Ela dependeria então de uma atitude de se projetar positivamente no futuro, mas também na capacidade de integrar estes sentimentos positivos a imagem que se tem de si mesmo. Mas existe uma outra forma de felicidade, condicionada pela aptidão do cérebro deixar levar-se pela concentração. Algumas pessoas experimentam um efeito de felicidade resultante de um estado de concentração intensa, ou a atenção concentrada por uma ação em curso, onde tudo o demais, percepção do ambiente, pensamentos se apagam. Porque um domínio total, próximo ao estado de graça seria uma fonte de felicidade? Um mau domínio da atenção causa uma espécie de competição entre processos cognitivos irreconciliáveis, aquele que é gerador de desconforto e de mal-estar.
A felicidade é fruto de uma representação positiva do futuro:
A felicidade pode se definir como um estado, de qualquer um que se alegra com o que irá viver. Experiências de imageamento cerebral mostram que esta representação positiva do futuro ativa três regiões cerebrais:
1) -O cérebro elabora uma projeção. As lembranças registradas no hipocampo são utilizadas para construir uma representação de situações futuras;
2) – Associado a um certo bem-estar ele é avaliado positivamente. Esta representação é transmitida ao córtex pré-frontal ventromediano, que irá avaliar o valor. A associação a um relativo bem-estar, seu valor é julgado positivo.
3) – E indica um bem-estar futuro. Esta sensação irá ser transformada em desejo no “striatum”, centro do comportamento que provoca o desejo.
Concentração sem julgamento:
Suprimir tudo o que pode perturbar nossa atenção favorizaria então naturalmente nosso bem-estar. As pessoas descritas em estado de concentração cerebral, permanecem conectadas a uma atividade, a uma pessoa, a um grupo, sem fazer mil coisas ao mesmo tempo, e sobretudo, sem julgamento sobre sua própria performance. Quando o cérebro está em estado de concentração desativa a rede cerebral que está continuamente avaliando o que está sendo feito e reagindo ao seu desempenho.
Quer se trate de direcionar sua atenção, de se construir uma representação positiva do futuro, ou de saber olhar sobre si mesmo, são atitudes que levam os neurocientistas a confirmar: a felicidade está, em princípio nas mãos de cada indivíduo.
A felicidade se esconde em nosso corpo:
O corpo de uma pessoa feliz não é o mesmo de uma pessoa que não é feliz. Modificações sutis denotam esta serenidade sentida. O sistema nervoso, hormonal e imunitário mantém conexões intimas. Mas quais traços a felicidade imprime precisamente sobre nossos corpos?
Pesquisas efetuadas com grupos de mulheres com mais de 60 anos mostram que o cortisol “hormônio do estresse”, secretado pelas glândulas suprarrenais, apresentam uma taxa particularmente baixa em mulheres mais alegres. Sua taxa de colesterol bom, que protege o sistema cardiovascular, é mais elevada. Outros estudos realizados em pessoas cinquentenárias que se declaravam particularmente felizes, apresentavam uma diminuição do ritmo cardíaco e da pressão sistólica. A felicidade apresenta tendência a se difundir sobre todo o nosso corpo e influenciar o sistema imunitário, o sistema hormonal e o sistema cardiovascular.
Sistema imunitário:
A felicidade influencia nossa resistência às infecções. Em um estudo, aquelas pessoas que se manifestaram mais felizes apresentaram o menor risco de apresentar doenças causadas por vírus, e produziram também mais anticorpos após vacinação.
Sistema hormonal:
Secretado pelas glândulas suprarrenais, o cortisol (hormônio do estresse) está presente em quantidades mais fracas em pessoas alegres, enquanto que a ocitocina mais presente (hormônio da empatia) produz a redução da ansiedade.
Sistema cardiovascular:
Após diversos estudos, foi constatado que as pessoas felizes apresentam uma taxa de bom colesterol (protetor) mais elevada, bem como uma diminuição do ritmo cardíaco e da pressão arterial.
Nós podemos agir sobre o nosso bem-estar:
A ideia de que o corpo pode agir sobre nossa sensação de felicidade não é desconhecida. Numerosas técnicas de relaxamento (massagem, respiração) são utilizadas para eliminar a ansiedade, como se a serenidade do corpo induza a serenidade de nossos sentimentos e pensamentos, e vice-versa. Um hormônio neste aspecto é emblemático: a ocitocina secretada pelo hipotálamo é liberado durante o orgasmo, ou pela mãe que aconchega e aleita seu bebê. Ele aumenta a empatia e o apego aos outros, sendo secretado em situações que favorizem o indivíduo. Uma vez liberado, ele reduz o stress e favoriza o bem-estar (Monnier,E, 2016)
2.6.9-Fontes de consulta
CORNELIUS,R,R. The Science of emotion, Upper Saddle River, New Jersey, Prentice Hall, 1996
BERNOUD,L. Suicide il cache une vraie maladie, Montrouge, Science & Vie, Mondadori/France, avril, nº 1172, 2015
GINESTE,Y. & PELLISSIER,J. Humanitude, Comprendre la vieillesse, prendre soin des Hommes vieux, Paris, Dunot Editeur-Armand Colin, 2014
HAUTZINGER,M. Intervention bei Depression. In: Wahl,H,W., Römer C,T. & Ziegelmann, J,P. Angewandte Gerontologie, Stuttgart, Kohlhammer, 2012
KÄMMERER,A. Intervention bei Ängsten, In: Wahl, H,W., Römmer,C,T. & Ziegelmann, J,P. Angewandte Gerontologie, Stuttgart, Kohlhammer, 2012
KARAKAYA,T. & PANTEL,J. Psychopharmakaintervention bei primär affektiven Störungen. In: Wahl H,W., Römer, C,T. & Ziegelmann,J,P. Angewandte Gerontologie Stuttgart, Kohlhammer, 2012
MONNIER,E. Le Bonheur, mais où se cache-t-il? Science & Vie, France, Montrouge France, Mondatori, nº 1181, Février, 2016
STEVERINK,N. Selbstmanagement und psychisches Wohlbefinden bei älteren Menschen In: Wahl,H,W., Römer,C,T. & Ziegelmann,J,P. Angeewandte Gerontologie, Stuttgart, Kohlhammer, 2012
STRONGMAN,K,T. The Psychology of Emotion, Lisboa, Climepsi Editores, 2ª Edição, 2004
http://redepsicologia.com/psicologia-das-emocoes
http://esad.ipleiria.pt/PDMIII/3080031/sitegrupo/investigação/neuropsicologia.ht
Sobre o autor:
Nelson Frederico Seiffert
Doutor em Engenharia de Produção, com a tese de Doutorado sobre Gestão Ambiental. Trabalhou em Pesquisa na EMBRAPA durante 25 anos.
Desenvolve atualmente estudos na área de Gerontologia Ambiental e Aplicada. Conduziu Seminários sobre Gerontologia Ambiental e Aplicada no NETI/UFSC em 2015, 2016 e é Diretor Técnico Científico da ANG/SC – GESTÃO 2017/2019.
E-mail: [email protected]







